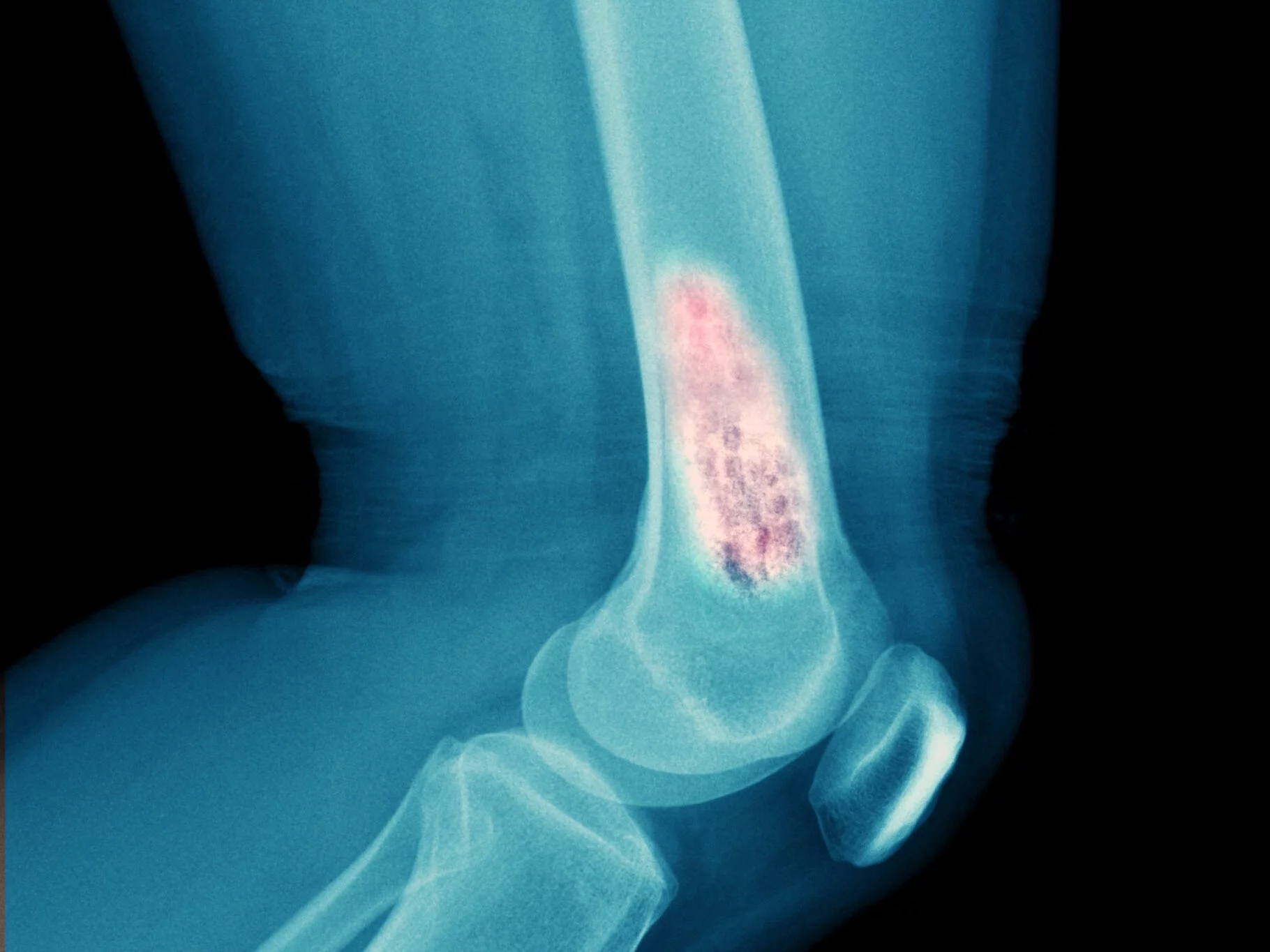
Przerzuty do kości są naciekami komórek nowotworowych na kości. Powodują ich patologiczną przebudowę, osłabienie oraz zwiększone ryzyko złamań, przypomina dr Michał Kunkiel z Kliniki Nowotworów Piersi i Chirurgii Rekonstrukcyjnej w Narodowym Instytucie Onkologii im. Marii Skłodowskiej-Curie w Warszawie.
„Częstość występowania przerzutów do kości różni się ze względu na lokalizację narządową pierwotnej choroby nowotworowej: u mężczyzn przerzuty do kości częściej zdarzają się w przypadku raka gruczołu krokowego, a u kobiet – przy rozpoznaniu raka piersi. Należy jednak podkreślić, że praktycznie każdy nowotwór złośliwy może dać przerzuty do kości” – dodaje specjalista.
Najczęstszym objawem przerzutów do kości jest stały ból kostny, niezależny od pory dnia i niereagujący na podstawowe leki przeciwbólowe lub przeciwzapalne.
Przerzuty do kości – diagnoza
Diagnozę przerzutów do kości stawia się na podstawie badań obrazowych: badania roentgenowskiego, tomografii komputerowej z kontrastem bądź badania scyntygraficznego kości. Jak podkreśla dr Kunkiel, u pacjentów z przerzutami do kości lekarze najbardziej obawiają się tzw. zdarzeń kostnych (SRE, skeletal-related events).
„Są to: patologiczne złamania – np. szyjki kości udowej, ucisk na rdzeń kręgowy przez odłamy kostne, mogący spowodować np. niedowłady kończyn oraz konieczność zastosowania radioterapii paliatywnej na dany obszar kości” – tłumaczy specjalista. Do zdarzeń kostnych zalicza się także hiperkalcemię, czyli nadmierny poziom wapnia, spowodowany uwalnianiem się tego pierwiastka z uszkodzonych kości do krwi. Hiperkalcemia może prowadzić do stanu bezpośredniego zagrożenia życia.
„Dlatego, oprócz podstawowego leczenia onkologicznego choroby nowotworowej, bardzo ważne – wręcz niezbędne – jest jednoczesne prowadzenia leczenia wspomagającego opartego na nowoczesnych lekach zgodnie z międzynarodowymi wytycznymi” – zaznacza dr Kunkiel.
Leczenie przerzutów do kości
W leczeniu przerzutów do kości stosuje się zabiegi chirurgiczne, leczenie promieniowaniem, czyli radioterapię oraz terapie łagodzące objawy, czyli podawanie silnych leków przeciwbólowych z grupy opioidów. Z kolei podawanie leczenia wspomagającego ma zapobiegać zdarzeniom kostnym lub opóźniać ich wystąpienie.
„Gdy rozpoznajemy już zdarzenie kostne, powinniśmy nadal kontynuować terapię wspomagającą, aby maksymalnie wydłużyć czas do pojawienia się kolejnego zdarzenia kostnego”– podkreśla dr Kunkiel.
Leki stosowane w ramach terapii wspomagającej to: kwas zoledronowy (związek chemiczny z grupy bisfosfonianów) oraz lek biologiczny – przeciwciało monoklonalne denosumab. „Kwas zoledronowy jest refundowany, a denosumab – nie” – zwraca uwagę specjalista.
Tymczasem, jak zaznacza, lek biologiczny znacznie skuteczniej redukuje dolegliwości bólowe i lepiej zabezpiecza chorych przed wystąpieniem zdarzeń kostnych, a także znacznie bardziej wydłuża czas do pojawienia się kolejnego takiego zdarzenia w porównaniu do kwasu zoledronowego. Wynika to m.in. z jego celowanego mechanizmu działania. Denosumab zmniejsza aktywność komórek odpowiedzialnych za destrukcję kostną, ponadto wzmacnia strukturę kości poprzez łagodzenie toczącego się stanu zapalnego.
Czy leki będą finansowane?
W jego opinii finansowanie chorym z przerzutami do kości denosumabu w ramach terapii wspomagającej znacznie poprawiłoby ich sytuację, zwłaszcza że na tle innych bardzo drogich terapii onkologicznych koszt tego leczenia jest stosunkowo niewielki.
Tacy pacjenci, zwłaszcza gdy doszło już u nich do zdarzeń kostnych, tracą swoją mobilność. W związku z tym pogarsza się ich codzienne funkcjonowanie. „Często wiąże się to z zaniechaniem dotychczasowej aktywności zawodowej, a także ze znacznym pogorszeniem jakości życia” – tłumaczy specjalista. Jak przypomina, u chorych ze złamaniami patologicznymi ratunkowe zabiegi ortopedyczne często są powikłane, trudno dokonać zespoleń, przez co pacjenci często przebywają przez wiele tygodni na oddziałach ortopedii.
„Utrudnia to właściwą opiekę onkologiczną, unieruchomiony pacjent nie może zgłosić się do swojego ośrodka onkologicznego celem kontynuacji leczenia przeciwnowotworowego, a to z kolei zwiększa ryzyko zgonu z powodu choroby nowotworowej. Dlatego wszyscy – zarówno lekarze, pacjenci, jak i media – powinniśmy zabiegać o szerszą dostępność do tej terapii wspomagającej” – podsumowuje dr Kunkiel.
Czytaj też:
Pulmonolog: Jesteśmy oblężeni pacjentami. A ci są rozżaleni i przerażeni